Голова кружится и болит мигрень

Мигренозное головокружение. Клиника головокружения при мигрени
Основные характеристики мигренозного головокружения:
1. Анамнез при мигренозном головокружении:
– Приступы различной продолжительности спонтанного или позиционного головокружения либо дискомфорта при движениях головой сопровождаются одним или несколькими мигренозными симптомами, такими как головная боль, фотофобия, фонофобия или аура.
– Иногда отмечают наличие специфичных провоцирующих факторов, таких как гормональные изменения или недостаток сна
2. Клинические проявления мигренозного головокружения:
– Между приступами состояние обычно нормальное.
– Во время приступов центральный или периферический спонтанный нистагм, центральный позиционный нистагм, атаксия
3. Патогенез мигренозного головокружения. Неизвестен, предполагают роль дисфункции ионных каналов, дисбаланс нейротрансмиттеров и распространяющуюся корковую депрессию
4. Исследования при мигренозном головокружении:
– При первом приступе может потребоваться проведение МРТ для исключения патологии задней черепной ямки.
– При нистагмографии и аудиометрии иногда выявляют неспецифичные отклонения
5. Лечение мигренозного головокружения:
– Вестибулолитические препараты или триптаны для купирования приступов; профилактическая терапия при частых и выраженных приступах.
– Адекватные контролируемые исследования эффективности тех или иных препаратов не проводились
Мигренозное головокружение — наиболее частая форма спонтанного рецидивирующего системного головокружения и второе по распространенности вестибулярное расстройство после ДППГ. Мигренозное головокружение возникает приблизительно у 10% пациентов с мигренью; его выявляют у 5—10% больных, направляемых в специализированные отоневрологические клиники в связи с головокружением.
Мигренозное головокружение может начаться в любом возрасте; соотношение женщин и мужчин среди больных составляет 3:1. Нередко отмечают семейный анамнез заболевания, что свидетельствует о вкладе генетических факторов.
Для обозначения рассматриваемого синдрома применяют множество терминов: головокружение, ассоциированное с мигренью; мигренозная вестибулопатия; вестибулярная мигрень; доброкачественное рецидивирующее системное головокружение; базилярная мигрень.
Последний термин, впрочем, следует применять только в случаях, когда симптоматика соответствует диагностическим критериям базилярной мигрени Международного общества головной боли (продолжительность симптомов ауры 5-60 мин, не менее двух симптомов ауры соответствуют дисфункции структур, кровоснабжаемых из бассейна задней мозговой циркуляции).
На практике менее чем у 10% пациентов с мигренозным головокружением симптомы соответствуют критериям базилярной мигрени. Доброкачественное пароксизмальное головокружение детского возраста — вариант мигренозного головокружения, возникающий у детей дошкольного возраста; характерны кратковременные приступы изолированного системного головокружения, которые обычно через несколько лет сменяются типичными приступами мигрени.
Как и мигрень, мигренозное головокружение диагностируют на основании анамнестических данных. Диагностические критерии мигрени Международного общества головной боли (International Headache Society) представлены ниже.

Диагностические критерии мигрени без ауры Международного общества головной боли
A. По крайней мере пять приступов, удовлетворяющих критериям Б-Д
Б. Приступы головной боли, продолжающиеся 4-72 ч (при отсутствии или неэффективности лечения)
B. Головная боль характеризуется по крайней мере двумя следующими признаками: – односторонняя локализация;
– пульсирующий характер;
– умеренная или высокая интенсивность;
– усиливается при ходьбе по лестнице (по ступенькам) или аналогичной физической активности
Г. Во время головной боли наблюдаются по крайней мере один из перечисленных симптомов:
– тошнота и/или рвота;
– фотофобия и фонофобия
Д. Головная боль не связана с другим заболеванием
Мигрень с аурой наблюдают реже, чем мигрень без ауры, она характеризуется транзиторными неврологическими симптомами, продолжающимися 5—60 мин, такими как мерцающая скотома, односторонние парестезии или редко парезы и афазия. Эти симптомы предшествуют появлению головной боли. Предложенные диагностические критерии мигренозного головокружения представлены ниже.
Критерии достоверного диагноза мигренозного головокружения:
A. Эпизодические вестибулярные симптомы (вращательное системное головокружение, другие иллюзии движения пациента, позиционное системное головокружение, дискомфорт при движениях головы — ощущение неустойчивости или головокружения, провоцируемые движением головы)
Б. Наличие мигрени в соответствии с критериями Международного общества головной боли (IHS)
B. Наличие хотя бы одного из следующих мигренозных симптомов во время по крайней мере двух приступов головокружения:
– мигренозная головная боль;
– фотофобия;
– фонофобия;
– зрительная или иная аура
Г. Другие причины головокружения исключены с помощью адекватного исследования
Критерии возможного мигренозного головокружения
A. Эпизодические вестибулярные симптомы по крайней мере средней тяжести Б. Наличие по крайней мере одного из следующих признаков:
– диагноз мигрени в соответствии с критериями Международного общества головной боли (IHS); – мигренозные симптомы во время головокружения;
– специфичные для мигрени триггерные факторы (например, некоторые пищевые продукты, изменение режима сна, гормональные изменения);
– положительный эффект препаратов для лечения мигрени
B. Другие причины головокружения исключены с помощью адекватного исследования
Диагностические критерии возможного мигренозного головокружения могут быть полезны у пациентов, симптоматика у которых не полностью соответствует критериям определенного мигренозного головокружения. У некоторых из них головные боли не полностью соответствуют критериям мигрени Международного общества головной боли либо вообще отсутствуют; у других во время головокружения не возникает мигренозных симптомов.
У таких пациентов правильный диагноз можно поставить с учетом других особенностей, таких как возникновение головокружения при гормональных изменениях или положительный эффект препаратов для лечения мигрени.
Клинические проявления мигренозного головокружения весьма вариабельны. Возможны спонтанное вращательное или позиционное системное головокружение, дискомфорт при движениях головы (симптомы, аналогичные таковым при морской болезни, вызываемые движением головы). Эти различные варианты могут возникать изолированно, одновременно или последовательно (один за другим).
Длительные приступы, продолжающиеся от нескольких часов до нескольких дней, могут начинаться с вращательного головокружения, усиливающегося при изменениях положения и движениях головы, которое сменяется исключительно позиционным головокружением, непереносимостью движений головой или атаксией, выраженность которых постепенно уменьшается. Как и при любых других вестибулярных расстройствах, в острую фазу головокружение сопровождается тошнотой и нарушением равновесия.
Пациент часто самостоятельно не рассказывает о всей совокупности мигренозных симптомов, поэтому необходим целенаправленный сбор анамнеза. В части случаев для получения необходимой информации следует рекомендовать пациенту вести дневник головокружения, в который он вносит возникающие симптомы и возможные провоцирующие факторы, в том числе у женщин и менструальный цикл.
Продолжительность приступов варьирует от нескольких секунд до 2 нед. Только у 20—30% пациентов приступы длятся от 5 мин до 1 ч, как этого следовало бы ожидать исходя из продолжительности типичной мигренозной ауры. На практике у 50—70% пациентов продолжительность головокружения достигает нескольких часов или дней. У некоторых пациентов в течение нескольких часов на фоне легкого или умеренного несистемного головокружения возникает серия кратковременных приступов интенсивного системного головокружения.
Этот вариант напоминает мигрень с легкой или умеренной цефалгией, на фоне которой возникают кратковременные приступы очень интенсивной головной боли.
Временные взаимоотношения между головокружением и головной болью варьируют как от пациента к пациенту, так и у одного и того же пациента от приступа к приступу. Только в единичных случаях мигренозная головная боль всегда сопровождает головокружение. У большинства больных наблюдают приступы головокружения как в сочетании с головной болью, так и без таковой, а у некоторых головокружение и головная боль вообще никогда не возникают одновременно.
Проявления мигрени могут меняться с течением времени. У части пациентов мигренозное головокружение возникает через много лет после полного прекращения мигренозных головных болей (это подчеркивает важность тщательного сбора анамнеза относительно головных болей в прошлом и других симптомов мигрени).
Кохлеарные симптомы, такие как снижение слуха, шум и ощущение заложенности в ушах, отмечают 10-40% пациентов с мигренозным головокружением, хотя их распространенность изучена недостаточно. У 5% пациентов с мигренозными вести-було-кохлеарными симптомами диагностируют болезнь Меньера, которая в соответствии с приведенными выше критериям исключает диагноз мигренозного головокружения. В то же время симптоматика у большинства пациентов с мигренозным головокружением и кохлеарными симптомами не соответствует принятым критериям болезни Меньера, поскольку шум в ушах и снижение слуха у них выражены слабо и не прогрессируют.
Результаты исследования неврологического статуса и вестибулярной функции в межприступный период обычно нормальны. Описаны одностороннее снижение ответа на калорическую пробу и незначительные мозжечковые глазодвигательные нарушения, что свидетельствует о возможности поражения как периферического, так и центрального отделов вестибулярного анализатора. Видеоокулография во время острого приступа выявляет различные типы и комбинации спонтанного и позиционного нистагмов.
У некоторых пациентов наблюдают спонтанный горизонтально-ротаторный нистагм с контралатеральным снижением вестибулоокулярного рефлекса, то есть признаки односторонней гипофункции периферического отдела вестибулярной системы. Чаще отмечают различные варианты центрального спонтанного нистагма (вертикальный или ротаторный). Одновременно может присутствовать центральный позиционный нистагм (иногда он может быть и изолированным).
Дополнительные исследования при мигренозном головокружении
Ни мигрень, ни мигренозное головокружение не могут быть диагностированы или подтверждены биохимическими, нейрофизиологическими или нейровизуализационными методами исследования. Следовательно, значение дополнительных методов исследования ограничено.
Нистагмография с калорическими пробами и аудиометрия позволяют зарегистрировать степень дисфункции, вызванной повторными приступами (например, односторонний калорический парез). МРТ полезна для исключения патологии задней черепной ямки у пациентов с остро возникшим центральным вестибулярным синдромом. В большинстве случаев нет необходимости в проведении МРТ, поскольку пациенты обычно сообщают о длительном анамнезе мигренозного головокружения, соответствующего вышеуказанным диагностическим критериям, с полным исчезновением всех симптомов в межприступный период.
– Читайте далее “Патогенез головокружения при мигрени. Механизмы развития мигренозного головокружения”
Оглавление темы “Причины головокружения”:
- Трудности диагностики причин головокружения. Советы по уточнению причин системного головокружения
- Причины рецидивирующего системного головокружения. Болезни, сопровождающиеся повторными головокружениями
- Мигренозное головокружение. Клиника головокружения при мигрени
- Патогенез головокружения при мигрени. Механизмы развития мигренозного головокружения
- Дифференциальная диагностика мигренозного головокружения
- Лечение мигренозного головокружения. Лекарственные препараты для терапии головокружения при мигрени
- Что такое доброкачественное системное головокружение?
- Болезнь Меньера как причина головокружения. Клиника головокружения при болезни Меньера
- Патогенез головокружения при болезни Меньера
- Дифференциальная диагностика головокружения при болезни Меньера
- Лечение головокружения при болезни Меньера. Современная тактика при болезни Меньера
Источник
Дата публикации 2 сентября 2019Обновлено 3 октября 2019
Определение болезни. Причины заболевания
Мигрень — это наследственный, рецидивирующий, многофакторный тип головной боли, затрагивающий около 15% населения в возрасте от 22 до 55 лет [1]. Как правило, первые приступы начинаются в детстве, особенно в период полового созревания. Болезнь чаще затрагивает женщин, чем мужчин (соотношение женщин и мужчин — 3: 1) [2].
Вестибулярная мигрень — один из видов мигрени, который сопровождается ощущением мнимого вращения, движения окружающих предметов или самого больного в пространстве до и во время приступа сильной боли. Неспецифических жалобы, к примеру, ощущение дурноты, слабости, «легкости в голове» или приближающейся потери сознания могут быть никак не связаны с вестибулярной мигренью.
Этот тип мигрени иначе называют ассоциированным с мигренью головокружением; мигренозной вестибулопатией; доброкачественным рецидивирующим системным головокружением или базилярной мигренью.
Обычно люди при слове «мигрень» представляют себе приступ головной боли с тошнотой, светобоязнью и звукобоязнью, но без головокружения. Но именно головокружение является отличительным признаком вестибулярной мигрени. 10 % от всех случаев мигрени приходится именно на этот тип. Вестибулярная мигрень занимает второе место среди причин всех первичных головокружений у пациентов, госпитализированных в отоневрологические клиники стран Европы и США [3].
Основной причиной возникновения мигрени считается генетическая предрасположенность. Но у приступов могут быть пусковые факторы (триггеры), индивидуальные для каждого пациента. Например, приём или длительное отсутствие пищи, количество сна, конфликтные ситуации, смена часовых поясов, спортивные нагрузки, менструации, прием лекарств, секс [15].
В 2019 году были опубликованы данные о влиянии бактерий полости рта на выделение оксида азота из некоторых продуктов пищи с последующим запуском мигренозного приступа [13]. Таким образом, общепризнанная диета при мигрени [14], заключающаяся в исключении определенных продуктов питания, получила научную основу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вестибулярной мигрени
Мигренозное головокружение сопровождается особыми признаками, которые на осмотре способен оценить только врач-невролог. Впервые возникший приступ мигренозного головокружения зачастую имитирует инсульт в вертебро-базиллярном бассейне (мозжечке), поэтому вероятнее всего, после первого в жизни приступа пациента будет осматривать невролог инсультного отделения.
Инсульт в мозжечке проявляется головокружением, неустойчивостью при ходьбе, рвотой, тошнотой, головной болью без чётких границ. Эти симптомы характерны и для приступа вестибулярной мигрени, но при вестибулярной мигрени есть определенные яркие стадии приступа (подробнее в разделе 4 — Классификация болезни). Каждый невролог решает сам, на какие признаки будет опираться у больного в постановке своего диагноза, поэтому самостоятельно пытаться разобраться, был это инсульт или приступ мигрени, не рекомендуется.
Вестибулярная мигрень протекает в виде приступов, которые характеризуются внезапным возникновением умеренного или выраженного головокружения и часто сопровождаются неустойчивостью и мигренозной головной болью. Мигренозная головная боль отличается от других видов головной боли:
- чаще она односторонняя, чем двусторонняя;
- пульсирующая;
- усиливающаяся при движении глазных яблок.

Такой приступ продолжается от нескольких минут до нескольких часов, реже — более суток. В период приступа головокружения могут возникать: рвота и спонтанный нистагм — едва заметное подергивание глаз, диагностируемое при помощи неврологического молоточка, чувствительная реакция на запахи, звуки и свет.
— головокружение уменьшается постепенно, может усиливаться при изменениях положениях головы.
Признаки, характерные для мигренозного головокружения:
- нет выраженного постоянного снижения слуха или шума в ушах;
- головокружение длиться от 20 минут до нескольких часов;
- полный регресс симптоматики даже при частых приступах;
- хорошо помогают препараты от мигрени;
- сохраняется нормальная подвижность шеи [3][21].
Патогенез вестибулярной мигрени
Патогенез мигрени точно неизвестен. Имеется четыре основные гипотезы о том, как возникает мигрень:
— сосудистая гипотеза: резкое сужение внутричерепных сосудов приводит к ауре или фокальным неврологическим симптомам, а за ней следует их расширение, что и вызывает головную боль). Тем не менее неврологи не считают мигрень болезнью «плохих» сосудов, нуждающихся в очищении капельницами. Механизм возникновения мигрени гораздо сложнее;
— нейрогенная: импульсы, поступающие в ствол головного мозга, приводят к медленно распространяющейся кортикальной депрессии, за которой следует расширение и воспаление черепной сосудистой сети);
— комбинированная тригеминально-васкулярная теория патогенеза мигрени: во время приступа мигрени нарушается нормальное взаимосвязь между тройничным нервом и кровотоком в головном мозге.
— гипотеза дисфункции ионных каналов и дисбаланс нейротрансмиссеров в головном мозге. Все эти физиологические особенности могут передается генетически [4].
На данный момент учёные обнаружили множество вариантов генов, предположительно связанных с появлением мигрени. Многие из которых кодируют белки, которые участвуют в регуляции нейротрансмиссии глутамата и правильном формировании синаптической пластичности. Это подтверждает наиболее убедительную гипотезу об обобщенной гипервозбудимости нейронов и анатомических изменениях, наблюдаемых в мозге при мигрени [21].
Классификация и стадии развития вестибулярной мигрени
В классификации мигрени существуют различные виды. Название каждой из них, как правило, характеризует то, как проходит фаза ауры. Например, если у человека в ауре выпадает зрение, то — офтальмоплегический тип, если парализует половину тела, то — гемиплегический тип, если проявляется болями в животе — то абдоминальный, если проявляется головокружением — вестибулярный.
В 2018 году вышла Международная классификация головной боли 3-го пересмотра (ICHD-3) [22]. По ней к головной боли с вестибулярным головокружением можно отнести мигрень с мозгостволовой аурой (migraine with brainstem aura) — в классификации упоминается, что ранее болезнь с таким симптомами (в том числе с головокружением) называли “базилярной мигренью”. В МКБ-10 мигрень с аурой, в которую входит так же базилярная мигрень, находится под кодом G43.1 [17].
Приступы мигрени часто начинаются с предупреждающих признаков (продромы). Их условно можно отнести к первой стадии заболевания.
К продроме мигрени относят изменение настроения, раздражительность, депрессию или эйфорию, утомляемость, спазмы мышц (особенно шеи), запор или диарею, чувствительность к запахам или звукам. Средняя продолжительность этой стадии — от 2-х часов до 2-х суток.

Следом идет условная вторая стадия — аура. К ауре относят различные преходящие, полностью обратимые неврологические нарушения:
- частичное изменение поля зрения из-за мерцающего объекта;
- выпадение зрения, нарушающее способность читать или управлять автотранспортом;
- нарушение речи;
- снижение силы в конечностях.
Эти признаки встречаются не при всех видах мигрени и не у всех пациентов. У людей с вестибулярной мигренью головокружение чаще всего начинается именно на стадии ауры, в некоторых случаях только этим симптомом данная стадия ауры и выражается. Длится эта фаза от нескольких минут до 1 часа.
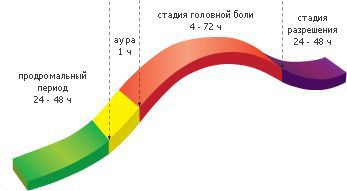
Затем идет болевая фаза. Головная боль пульсирует, усиливается с увеличением внутричерепного давления и проявляется вместе с тошнотой, рвотой и ненормальной чувствительностью к свету, шуму и запаху. Головокружение как проявление ауры может либо завершиться в начале болевой фазы, либо продолжаться до полного завершения приступа. Длится болевая фаза от 4-х до 72-х часов.
Осложнения вестибулярной мигрени
Любой тип мигрени может осложниться мигренозным статусом — это означает, что приступ мигрени продолжается непрерывно более 3 суток. В таком случае необходима безотлагательная консультация невролога для решения вопроса о госпитализации.
Неврологи часто используют термин мигренозный инсульт, но это означает лишь то, что инсульт произошел во время приступа мигрени [5]. Остаётся неясным вопрос, сама ли мигрень становится его причиной, или ее наличие указывает на предрасположенность к инсультам. На данный момент открыто множество генетических заболеваний, которые сочетают в себе высокий риск ишемического инсульта и мигрени, например, CADASIL (артериопатия церебральная аутосомно-доминантная с субкортикальными инфарктами и лейкоэнцефалопатией) [6], или наследственные патологии свертываемости крови [7]. Потому у таких людей может произойти инсульт на фоне банального приступа мигрени. Причинно-следственная связь между этими двумя событиями продолжает изучаться.
Некоторые исследования неоднократно указывали, что у женщин страдающих мигренью может незначительно повышаться риск ишемического инсульта и инфаркта [11]. Однако проведенные в 2019 году исследования выявили лишь один случай, на который стоит обратить внимание — начало мигрени после 50 лет [10]. Со временем мы получим больше данных об осложнениях и рисках этого заболевания.
Если человек замечает увеличение частоты приступов мигрени, ауру дольше 60 минут, нетипичные проявления ауры или приступа (затруднение речи, слабость с одной стороны, двоение в глазах или потеря зрения на одни глаз), то это повод экстренно обратиться в приемный покой инсультного отделения.
К редким осложнениям мигрени относится персистирующая (переходящая в хроническую) аура без инфаркта, когда у пациента с мигренью и аурой симптомы ауры сохраняются в течение одной недели и более, при этом МРТ и КТ не выявляют инфаркта [9]. Также встречаются эпилептические приступы, вызванный мигренозной аурой, когда у пациента с мигренью и аурой во время или в течение 1 часа после приступа возникает эпилептичекий припадок. В литературе иногда обозначается как мигрень-эпилепсия (мигралепсия).
Диагностика вестибулярной мигрени
Диагноз “вестибулярная мигрень” ставит невролог, отоневролог или отоларинголог, специализирующийся на диагностике и лечении головокружений.
Несмотря на то, что болезнь встречается часто, диагностировать вестибулярную мигрень непросто. Подтвердить этот вид мигрени даже при помощи самого современного инструментария невозможно [3], потому врач должен опираться исключительно на совокупность жалоб, анамнез жизни пациента, данные осмотра, сопутствующие заболевания, условия возникновения приступов и на эффект от препаратов.
Чтобы достоверно установить диагноз “вестибулярная мигрень”, врачи используют следующие критерии [3]:
- Эпизодическое ощущение неустойчивости или вращательное головокружение при поворотах головы, другие иллюзии движения.
- Мигренозных симптомы: мигренозная головная боль, фотофобия, фонофобия или аура во время по крайней мере двух приступов головокружения.
- Другие причины головокружения исключены с помощью обследования.
- Положительный эффект препаратов для лечения мигрени.
- Специфичные для мигрени пусковые факторы: некоторые продукты, прием гормональных контрацептивов, изменение режима сна и отдыха, переутомление.
При диагностике врач обычно спрашивает, не было ли у пациента аналогичных симптомов ранее. Или если они были, насколько они были интенсивными? Достоверный диагноз можно поставить только после возникновения нескольких подобных приступов. При первом эпизоде предполагаемого мигренозного головокружения нередко проводят МРТ или КТ для исключения патологии задней черепной ямки (но это не обязательное обследование).
Наблюдение за больными с точно установленным диагнозом “вестибулярная мигрень” показывает, что спустя 8 лет диагноз остался неизменным в большинстве случаев. Гораздо реже в последствие у больного находят другое вестибулярное заболевание. Это говорит о высокой достоверности описанных диагностических критериев.
Лечение вестибулярной мигрени
Лечение любого типа мигрени бывает двух видов и не допускает самостоятельного назначения лекарств.
В начале приступа для его купирования используют симптоматическое лечение с возможной комбинацией с кофеином:
- при нетяжелых приступах — нестероидные противовопалительные средства, аспирин,
- при средне-тяжелых и тяжелых приступах при отсутствии противопоказаний (которых достаточно много) используют триптаны и производные спорыньи.
Специфическим лекарством во время мигренозного головокружения является бетагистин [3], так как он тормозит нейроны вестибулярного аппарата, таким образом купируя головокружение.
Для профилактики повторных приступов мигрени используют рецептурные препараты, относящиеся к классу
- противоэпилептических средств (вальпроевая кислота, топиромат, габапентин);
- бета-блокаторов (атенолол, пропраналол,метопролол);
- блокаторов кальциевых каналов (верапамил);
- антидепрессантов (амитриптилина, СИОЗСиН, СИОЗС).
Обычно их назначает невролог, если приступы мигрени часты (2-3 раза в неделю) и снижают качество жизни пациента, средний срок — от 2 недель до нескольких месяцев. Как мы видим, при мигрени не используют ноотропы и антиоксиданты, распространенные на территории СНГ.
При мигрени не используют ноотропы и антиоксиданты, распространенные на территории СНГ.
Вылечить мигрень раз и навсегда нельзя, но сделать приступы редкими и короткими возможно, если скорректировать образ жизни и провести медикаментозную профилактику.
Умеренной эффективностью обладает когнитивно-поведенческая терапия (КПТ), направленная на преодоление стресса, коррекцию болевого поведения, обучение психологической и мышечной релаксации[16].
Самое перспективное лекарство, которое разрабатывается в настоящее время — это гуманизированные моноклональные антитела к CGRP (пептида, связанного с геном кальцитонина). Разработка этих моноклональных антител направлена как на сам CGRP, который связывают с появлением мигрени, так и на его рецепторы. В недавних исследованиях нейтрализующие гуманизированные моноклональные антитела против CGRP вводили путем инъекции для профилактики рецидива мигрени, что показало многообещающие результаты. Примечательно, что одна инъекция может предотвратить или значительно уменьшить приступы мигрени в течение 3 месяце [21].
Прогноз. Профилактика
В большинстве случаев мигрень имеет благоприятный прогноз для жизни человека, но оказывает отрицательное воздействие на качество жизни и трудоспособность [12].
Пациентам с мигренью, особенно молодым женщинам с аурой, доктор Гретхен Титджен, профессор и заведующая кафедрой неврологии Толедского университета советует пройти обследование от таких факторов риска, как гипертония и гиперлипидемия [8]. Ещё одна рекомендация — поддержание здорового веса и отказ от курения для снижения риска инсульта и сердечных заболеваний, что также может снизить частоту мигрени.
Женщина, испытывающая мигрень с аурой, должна избегать использования оральных контрацептивов, содержащих этинилэстрадиолы, так как они увеличивают свертываемость крови и предрасполагают к образованию сгустков в артериях и венах.
Низкодозированные КОК (с содержанием этинилэстрадиола менее 35 мкг) могут использоваться у большинства женщин с мигренью без ауры. Противопоказаниями к назначению эстрогенов служат наличие мигрени с аурой, нарушений свертываемости крови, сахарный диабет, артериальная гипертензия, а также курение[20]. При мигрени с аурой риск инсульта в случае применения КОК повышается в 8 раз. У пациенток, страдающих мигренью с аурой, в случае сочетания курения и приема КОК риск инсульта повышается в 34 раза.
Также часто в инструкциях к гормональным контрацептивам есть описание мигрени в разделе побочные эффектов.После начала приема КОК необходимо тщательно следить за частотой приступов мигрени в течение первого месяца применения.
Для тех, кто часто страдает от мигрени, существует специальная диета [14]. К примеру, при мигрени категорически не рекомендует употреблять:
- сыры длительной выдержки (рокфор, чеддер);
- консервированные, солёные, маринованные, копчёные, острые продукты;
- алкогольные напитки: вермут, пиво, эль;
- орехи;
- консервированные и маринованные соевые и бобовые продукты, соевый соус.
Ведение дневника питания помогает выявлять пусковые факторы мигрени (триггеры).
Источник